Referências: Geografia Econômica da Saúde no Brasil e Jornada da Gestão em Saúde no Brasil
Muita gente ainda continua falando “nada com nada” sobre valor em saúde:
- Lembra uma época em que um presidente renunciou alegando estar sendo prejudicado por “forças ocultas” … outro que renunciou antes de ser “impichado” alegando ter sido prejudicado por “eles”;
- Colocam suas teorias sobre valor em saúde onde “não cabe”, iniciam projetos absurdamente inviáveis, e depois discursam que “a terceira pessoa do plural” prejudicou seu projeto … colocar a culpa de alguma coisa na terceira pessoa do plural é a “saída honrosa” mais comum de situações constrangedoras no Brasil !
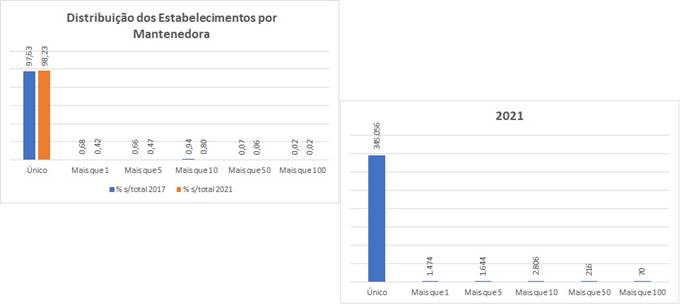
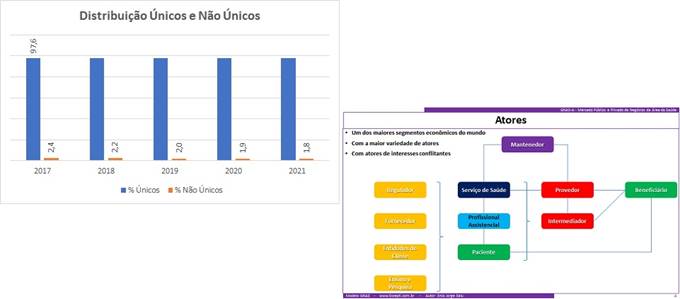
Os gráficos demonstram o que é mais significativo no fracasso dos projetos de remuneração baseada em valor:
- O da esquerda demonstra a distribuição proporcional de estabelecimentos por mantenedora;
- Único significa que a mantenedora do estabelecimento mantém (controla … é dona) de um único estabelecimento;
- Mais que 100 significa que uma mesma mantenedora mantém mais de 100 estabelecimentos de saúde;
- E os as outras os grupos intermediários (até 5, até 10 …);
- A barra azul a proporção de cada tipo em relação ao total em 2019 (antes da pandemia) … a barra abóbora a proporção em 2021 (já ao final de quase 2 anos de pandemia.
É bem perceptível que as grandes mantenedoras de serviços de saúde não estão “dominando o mercado” como “martelam as narrativas” dos que não conhecem os números do mercado !
- Mesmo com a pandemia que “lacrou” muitos pequenos serviços de saúde de empreendedores individuais que viram seus clientes desaparecerem de consultórios, clínicas …
- A proporção de serviços únicos cresceu … abriram mais novos do que fecharam existentes !
- Não houve crescimento em nenhuma outra faixa !!
Valor em saúde é diferente de “nível de serviço”:
- Definir um indicador para penalizar serviço malfeito é “mero nível de serviço” … não “agrega valor algum”;
- Uma coisa “inegociável” quando o assunto é “valor em saúde” é a parceria entre fonte pagadora e serviço de saúde … remunerar o caso bem tratado, e não “regatear” pelo preço mais baixo de cada conta;
- Esta “confusão intencional de conceitos” … narrativas de quem se apoderou do “título” para reduzir o custo da sinistralidade nas fintes pagadoras … praticamente “matou” o assunto valor em saúde no Brasil;
Já se passaram anos e não existe um único caso real de sucesso no Brasil … só narrativas:
- Porque como demonstra o gráfico da esquerda, subsidiado pelo gráfico da direita que demonstra a distribuição de volume por faixas, nossa rede assistencial é completamente fragmentada !
- Estabelecimentos de redes próprias de operadoras, por exemplo, cresceram muito se olharmos a evolução … mas continuam sendo insignificantes quando comparamos a quantidade de estabelecimentos de redes próprias com os serviços de saúde independentes;
- A rede é fragmentada porque a lógica dos sistemas de remuneração é fazer o paciente “perambular” pelo maior número de estabelecimentos mais baratos possível durante o ciclo do tratamento da sua doença;
- A operadora bem gerida não abre um estabelecimento próprio se consegue comprar mais barato do credenciado !
- O foco da fonte pagadora sempre foi, continua sendo, e sempre será pagar menos … “parceria” buscando qualidade assistencial = zero !
- Quando vimos alguém dizer que pratica o contrário … quando nos aproximamos para ver o que realmente acontece … pura narrativa para reduzir sinistralidade sem inserir qualquer elemento real de valor … se aferir a qualidade, ou é a mesma, ou pior !
Remunerar “valor” é pagar preço de acordo com a qualidade do fornecedor, e não penalizar caso a caso:
- Quando o “caminho é este”, atribuir um nível de serviço e penalizar, sem parâmetros de premiação para quem entrega produto de melhor qualidade … o resultado é o pior possível;
- Se o fornecedor já tem “musculatura” para superar “a altura do sarrafo” não se motiva a melhorar nunca – se o sarrafo é baixo para ele, não será penalizado mesmo !
- Se o fornecedor nem sonha em “superar a altura do sarrafo” faz uma continha simples: a penalização cabe na margem de lucro ? Então eu topo … não cabe … não topo fornecer e vida que segue – vamos ganhar dinheiro fazendo outra coisa !!
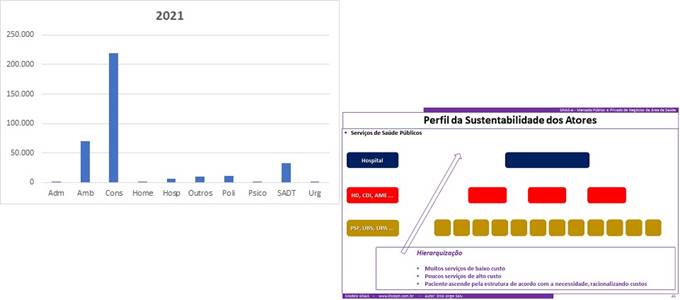
Na prática tudo continua a mesma coisa … e nenhum indício de mudança de tendência:
- A figura da direita ilustra como se organizam os sistemas de financiamento … tanto o público como o privado …
- … a chamada hierarquização da gestão da saúde … figura parecida com a que foi apresentada nas primeiras aulas da minha primeira pós-graduação em administração hospitalar na USP;
- Um monte de serviços que ofertam baixa complexidade, que remetem o paciente para serviços que ofertam média e alta complexidades;
- Um monte de serviços pequenos espalhados, de baixo custo, que realizam procedimentos de baixo custo …
- … se o paciente necessitar de alguma coisa mais complexa, é encaminhado para os de maior custo, que realizam procedimentos de maior complexidade.
Assim funciona a essência do SUS:
- O paciente chega em uma UBS, e se necessário é “jogado para a fila da rede”;
- Para onde ele vai não se sabe … na verdade, no caso do SUS nem se sabe quando ele vai, diga-se de passagem – algumas filas são meio que gigantes;
- Quando ele chega no serviço de maior complexidade sua vida começa do zero lá … em praticamente 100 % dos casos não existe “um pingo de integração” assistencial entre as unidades de baixa e média/alta complexidade;
- E assim tudo fica mais barato … e não se tem controle de qualidade da assistência … dentro de cada serviço pode até existir, e na verdade existe … mas no ciclo de atendimento do paciente “não mesmo !”;
- Quando ele sai da alta complexidade e vai para a reabilitação … começa tudo do zero novamente !!
E assim funciona a saúde suplementar regulada … “igualzinho que nem” … a saúde suplementar que a ANS regula:
- A fonte pagadora realiza a baixa complexidade da sua rede própria, ou em credenciados “bem baratinhos”;
- Quando a “encrenca” é maior, encaminha o paciente para o serviço de alta complexidade e maior custo que não teve domínio com a etapa anterior, e invariavelmente quando existe “a alta” do procedimento de alta complexidade, não tem a menor ideia de onde, como e quando vai ocorrer a reabilitação pós cirurgia.
O gráfico da esquerda atesta tudo isso … são números indiscutíveis … a quantidade existente de hospitais, policlínicas é infinitamente menor que a dos serviços que ofertam, na essência, baixa complexidade !
Ou seja … tanto na saúde pública do SUS como na privada regulada pela ANS, parceria entre fonte pagadora e serviço de saúde buscando qualidade, desfecho … é “conversa pra boi dormir” ! … o que manda é “a trilha de menor custo sempre” !!
As pessoas das narrativas de valor em saúde, que ou não conhecem o tema ou fazem uso intencionalmente inadequado, ainda ficam dizendo que o futuro é remuneração baseada em valor … que fee for service vai acabar “queimado na fogueira da santa inquisição” ou coisa do tipo:
- E quando terminam o discurso vão para as suas mesas recusar a incorporação de tecnologia que melhora o tratamento e/ou a qualidade de vida do paciente porque é mais caro;
- Trocar um antibiótico mais barato por um mais caro de última geração – não ! …
- … trocar um quimioterápico comprovadamente mais eficiente do anterior na sobrevida do paciente – não !! …
- … trocar um descartável mais caro que dá um melhor conforto para o paciente – de jeito nenhum !!!
- Vão lá descredenciar serviços que cobram mais caro que os outros sem avaliar realmente os aspectos técnicos fundamentais entre um e outro …
- … e sem avaliar aspectos de humanização entre um e outro;
- Acabam de falar em qualidade e desfecho no seminário … e vão negociar colocar multas no serviço de alta complexidade, quando o problema está na baixa complexidade que não preparou direito o paciente … ou a reabilitação que é feita de forma inadequada depois.
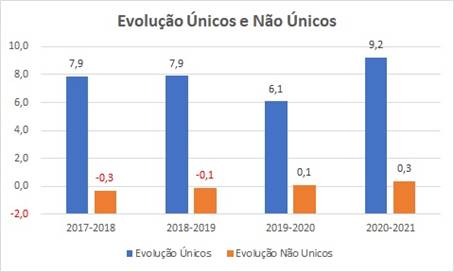
E assim o gráfico vai demonstrando que enquanto uma minoria fica se aproveitando de uma “onda teórica que ninguém surfa na prática”, o mundo real é bem diferente:
- Mesmo durante a pandemia … a maior condição de exceção da história de medicina profissionalizada … os estabelecimentos isolados cresceram;
- No primeiro ano da pandemia 6,1 % … e no segundo inacreditáveis 9,2 % de crescimento !
- Enquanto os estabelecimentos “não únicos de mantenedoras”, que já vinham antes da pandemia proporcionalmente reduzindo, durante a pandemia tiveram crescimento pífio de menos de 0,5 % !!
Os números demonstram as práticas … não as narrativas !
Quer qualidade ? … tem que pagar o preço da qualidade e não o da ineficiência !!
Na semana passada as professoras Deise de Carvalho, Glauce Roseane de Almeida Brito e Marcela Marrach Coutinho me deram a oportunidade … a honra … de mais uma vez ministrar uma aula sobre modelos de remuneração em turma de pós-graduação da Faculdade do Einstein:
- Falamos sobre o Modelo Fee for Service, os Modelos de Compartilhamento de Riscos e os Modelos de Remuneração Baseados em Valor sem os vieses dos que se utilizam do tema de forma inapropriada;
- Falamos muito sobre como as fontes pagadoras e serviços de saúde ajustam modelos de remuneração completamente diferentes dependendo da geografia econômica e do contexto em que se inserem … os “bem bolados”, como se diz no mundo dos negócios;
- Nenhum gestor fica lendo “manualzinho da ANS” para viabilizar seus negócios … tanto fonte pagadora como serviço de saúde têm que pagar salários, pagar fornecedores, investir … ninguém vive de sonhos … não se aceita sonho como forma de pagamento dos boletos, dos holerites !
- E mais uma vez pegamos uma cidade modelo, e discutimos em relação aos relacionamento de cada tipo de fontes pagadoras existentes na cidade, e cada tipos de serviço existentes na cidade … em cada intersecção entre os tipos … quais os modelos de remuneração que se viabilizam na prática;
- Sempre digo que nestas aulas do Einstein que embarcam profissionais que atuam em operadoras, serviços de saúde e fornecedores, e podem discutir “sem as amarras” do interesse do cargo, ou do interesse comercial da empresa que trabalham, a discussão sobre modelos de remuneração é a mais rica possível.
- E sempre fico muito contente quando ao terminarmos Fee for Service não é vilão em todas as situações … é a alternativa mais viável … e que os outros modelos de remuneração têm seu espaço … mas um espaço muito restrito em uma rede assistencial tão fragmentada como a que existe no Brasil.
Enquanto o assunto “valor” estiver sendo conduzido de forma amadora … horrorosa … como está sendo no Brasil:
- Ainda vai ter gente vendendo projetos de DRG para RBV, quando deveria estar vendendo isso para projetos de custos … na prática enganando hospitais que só vão descobrir que gastaram “um monte” para apurar custos de forma mais simples, mas que isso não tem nada a ver com valor em saúde;
- Ainda vai ter gente gastando “milhão” para desenhar pacotes (“blundes”) que são implantados como forma de apresentação de contas e não como ciclo de melhoria de cuidados !
E por consequência vamos continuar vendo médicos mal remunerados “se encherem” da brincadeira, abrindo seu estabelecimento isolado … tentando tirar “o atravessador” que acresce o preço da remuneração original de tratamento que ele realiza nos pacientes … os números mostram exatamente isso !
É fácil, para quem discute o assunto assim sem vieses, olhar estes números e entender porque o “tal do futuro cantado em verso e prosa por alguns”, não chega nunca … e a verdadeira razão disso !!
Leia mais conteúdos escritor por Enio Salu:
-
“Nuances da precificação de produtos hospitalares”, por Enio Salu
-
“Sem data de validade, pacotes geram seletividade e elegibilidade”, por Enio Salu
-
“Padrinho da conta hospitalar existe na operadora, mas na prática não no hospital”, por Enio Salu

Enio Jorge Salu tem especializações em Administração Hospitalar, Epidemiologia Hospitalar e Economia e Custos em Saúde pela FGV – Fundação Getúlio Vargas. É professor em Turmas de Pós-graduação na Faculdade Albert Einstein, Fundação Getúlio Vargas, FIA/USP, FUNDACE-FUNPEC/USP, Centro Universitário São Camilo, SENAC, CEEN/PUC-GO e Impacta. Coordenador Adjunto do Curso de Pós-graduação em Administração Hospitalar da Fundação Unime. Também é CEO da Escepti Consultoria e Treinamento e já foi gerente de mais de 200 projetos em operadoras de planos de saúde, hospitais, clínicas, centros de diagnósticos, secretarias de saúde e empresas fornecedoras de produtos e serviços para a área da saúde e outros segmentos de mercado.