“Negociação entre operadoras e hospitais em 2022 – com os 2 pés bem plantados no chão”, por Enio Jorge Salu
(*) todas as ilustrações são partes integrantes do material didático dos cursos Escepti e do Estudo Geografia Econômica da Saúde no Brasil
Não sei como agradecer a oportunidade e a honra de ter sido convidado para comentar em um curso, riscos e oportunidades em relação ao plano de relacionamento da Cassi com sua rede credenciada para 2022:
- Em cada evento destes, se por um lado posso contribuir com o que estou vivenciando nos projetos de consultoria e treinamento, por outro posso entender melhor a instituição;
- Sempre comento que algumas operadoras são pontos fora da curva … a Cassi é uma delas … nas consultorias, em cursos, sempre insisto em comentar que as operadoras não são iguais … e algumas delas são menos iguais ainda !
- A gente observa, estuda os números do mercado … mas somente interagindo com os gestores da operadora podemos confirmar “algumas crenças” … e aprender um pouco mais sobre outras;
- Ainda mais em um curso presencial em Brasília … aproveitei para matar saudades de uma turma com uma boa parte presencial … já estava me acostumando a ver “um monte pela internet, e 1 ou 2 na sala – que diferença ! … e matar as saudades de alguns amigos na cidade que aprendi a admirar desde que uma consultoria me fez literalmente morar em Brasília por mais de 6 meses … faz tempo !!!!
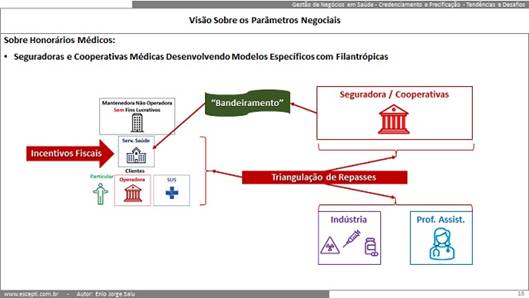
Uma coisa que discutimos é a forma como nos últimos anos as operadoras, especialmente medicinas de grupo e singulares de cooperativas, mudaram completamente a forma de relacionamento com hospitais:
- Me atrevo a dizer que, fora das grandes regiões metropolitanas, acredito que a relação 100 % baseada em tabelas de preços e pagamento integral ao hospital já está “quase extinta”;
- Vítimas de uma regulação inadequada da ANS, as operadoras buscam formas diferentes de viabilizar suas carteiras junto aos hospitais, médicos e fornecedores de insumos;
- Infelizmente a ANS continua regulando um mercado que na prática quase não existe mais … os privados, os filantrópicos, e até alguns públicos, procuram formas alternativas que incluem pagamentos diretos, “bandeiramentos” e “triangulações” que passam longe … mas muito longe … dos “padrões TISS e TUSS” e do patrocínio intempestivo, inadequado e inviável por parte da ANS de modelos de remuneração que só funcionariam “em Anaheim”, se é que me entende !
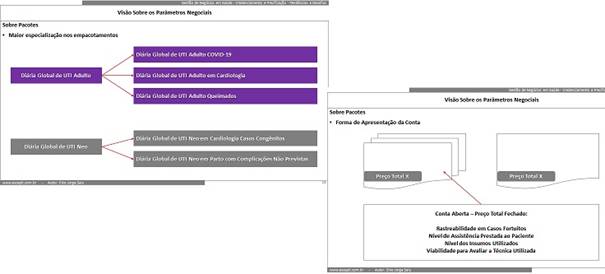
Se pude contribuir com algo, foi demonstrando como na prática alguns tipos de negociações têm tido mais sucesso no mercado geral:
- Todas as operadoras têm suas fontes de informação, algumas têm a oportunidade de trocar informações entre elas … mas “meu credo” é que elas têm mais facilidade em captar informações financeiras … que é diferente do que discutir casos reais das outras, e as tendências dos contratos – a forma como a remuneração está sendo modificada em maior ou menor escala na realidade – o que está sendo mais aceito no mercado, e por isso progride;
- Isso vale, por exemplo, para os pacotes … na minha experiência prática os pacotes até progridem … meio que timidamente em relação ao que poderiam progredir … mas já os empacotamentos mais especializados: “viralizaram” !
- Se posso contribuir para entendimento da razão disso é discutindo os fatores que dificultam um e facilitam o outro – eventualmente dando alguma visibilidade para gestores que não tem acesso à prática dos modelos de remuneração que “já dominam e/ou que vão tomando corpo” no mercado !
É fato: “os dois lados da mesa” já entenderam que se estiverem preparados para discutir uma outra alternativa quando a melhor não é viável … se estiverem preparados … se não for uma disputa de “braço de ferro” … se for uma negociação comercial fundamentada, em que os dois lados entendam quais os riscos, quais os benefícios, e quem são os demais envolvidos na negociação, caso a caso … o tema evolui !
Serviços de saúde, em especial hospitais, “odeiam” apresentar bolinhas de algodão, seringas e agulhas nas contas … basta participar de uma reunião para discutir glosas em um hospital quando reúne faturamento, enfermagem, farmácia e auditoria de contas para ver como “sai faísca” para todo o lado:
- É cada um dizendo que o outro não faz o que deveria … dizendo “do meu lado” está tudo certo, mas … mas … mas …
- Já vi este filme talvez algumas milhares de vezes … quer tirar o humor do gestor hospitalar que negocia com operadoras ? peça para ele participar deste tipo de reunião !!!
- Quando a operadora apresenta uma alternativa de compactação, a “alergia” em aceitar sempre está relacionada com a insegurança do gestor, ou com a própria incapacidade de análise adequada … o gestor sabe das deficiências dos seus processos, do seu sistema de informação – de inocente ele não tem nada !
- É claro que qualquer gestor hospitalar sabe que estas áreas têm dificuldades em alinhar as informações necessárias entre elas para compor as contas e reduzir glosas … que gostaria de dissociar seus controles internos com a forma de apresentação das contas … mas para “embarcar no avião” quer ter segurança de que “ele vai voar para onde deve ir”;
- Uma proposta de compactação infundada, mal fundamentada e sem alternativas, está longe de ser o “paraquedas” que ele necessita para se sentir seguro em “embarcar no caso de pane do avião” !!
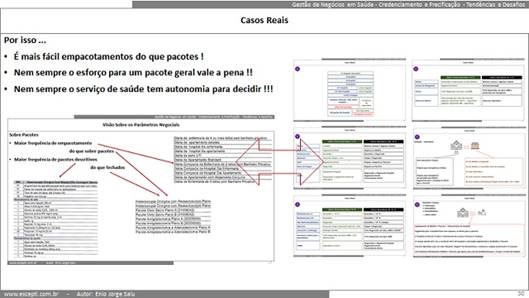
Passamos um bom tempo discutindo como a gestão dos hospitais tem mudado em função disso:
- A relação entre hospitais, parceiros comerciais e fontes pagadoras praticamente já não guarda um modelo que podemos chamar de padrão … é quase que um “vale tudo”;
- Tudo que não é ilegal é feito … coisas que antes eram tidas como “sacrilégio”, como alugar leitos para uma fonte pagadora dentro de uma unidade hospitalar, onde a própria fonte pagadora faz a gestão completa do paciente que é seu beneficiário … hoje é coisa comum;
- O que era sacrilégio antes, hoje até pode estar sob o estigma de “antiético” … mas em pouco tempo, dada à proporção que a prática está tomando, o adjetivo que será utilizado será “obrigatório”.
Quando atuava como executivo no Hospital Sírio Libanês … lá atras … apenas 2 serviços dele eram terceirizados … apenas o Banco de Sangue e a Anatomia Patológica … e havia uma certa “alergia” ao fato … “fofocas” de que o terceiro explorava o hospital … que o terceiro era “protegido de fulano” … atualmente conheço vários hospitais em que todos os SADT’s e serviços de apoio são terceirizados, 100 % dos serviços de retaguarda são terceirizados: ao hospital fica a “emocionante” gestão dos contratos com os terceiros … a gestão da “espinha dorsal do negócio” – somente a infraestrutura física e estrutura organizacional diretamente relacionada à assistência ao paciente !
É claro que passa longe a possibilidade de “bandeiramento” e “aluguel de leitos” serem incorporadas em algumas operadoras:
- Dependendo da mantenedora da operadora, da mantenedora do hospital, da “vocação assistencial’ da operadora, dos “valores institucionais” do hospital … nem se cogita “iniciar o diálogo”;
- Mas para algumas operadoras, a sua operação está praticamente 100 % baseada neste modelo … a figura do gestor hospitalar de rede credenciada em algumas delas é tão presente quanto nos hospitais;
- É fato: depois que a maioria dos médicos deixaram de serem seus “próprios patrões”, o “patrão” virou o hospital, mas a migração para o “patrão operadora” vem se intensificando … começa a “cheirar” a mesma coisa em relação ao mercado dos administradores hospitalares: já temos muitos administradores hospitalares em operadoras, gerindo unidades hospitalares que não são da rede própria da operadora !!
Conheço uma cidade de médio porte em que uma operadora tem mais “leitos próprios” do a soma dos demais leitos que existem, mas na verdade nenhum leito é dela: tudo alugado de alguns hospitais !
- Ao internar o beneficiário do plano nem se registra no sistema do hospital … é direto no sistema de controle da operadora que controla os leitos, prescrições, dispensações … tudinho, tudinho !
- E um destes hospitais é a “referência de marca de saúde na cidade” – é o hospital que a população da cidade tem como “sonho de consumo” para quando fica doente !
- Imagine quantos planos de saúde este hospital vendeu para esta operadora !
- Não é raro estes hospitais receberem intimação em processo judicial sobre algum problema na internação de algo que não foi ele quem fez … um processo judicial muito revestido de enquadramento processual incorreto, que “vai e volta”, “vai e volta” … até o advogado “pegar o prumo para alinhar como deve ser” – descobrir quem é quem – demoooora !

Também é fato que, de todas as agências reguladoras que temos no Brasil, a ANS é a mais “desfocada” e menos especializada:
- Nas outras existe “quase que um rodízio” das mesmas pessoas conhecidas que dirigem … vão para o conselho, voltam para dirigir, voltam para o conselho … por mais que possa parecer “cartelaria”, na verdade existe um rumo, diretrizes sólidas, ações estratégicas, que acabam prevalecendo em relação às mudanças do cenário político partidário;
- A formação, especialização e experiência destas pessoas é muito sólida … por exemplo: na área de energia um engenheiro que entende muito de geração e transmissão de eletricidade … em telecomunicações um engenheiro que entende muito de Telecom …
- Então nelas a regulação é fortemente técnica … a política de preços pode até ser realmente “política” … mas a regulação é extremamente técnica !
- Muito diferente do que temos na saúde suplementar … onde a agência ainda extrapola sua competência, por exemplo, ao sugerir modelos de remuneração entre operadoras e serviços de saúde – coisa que não ocorre com as outras que “não se metem” entre as concessionárias e seus fornecedores;
- O engraçado é que quando acontece algum problema como o caso “daquela operadora na CPI”, a ANS nega responsabilidade … aí sim assume a restrição do seu papel de atuar na operadora e não nos serviços de saúde para se proteger !!
Tive também a oportunidade de reforçar a visão de que não existe um único projeto real de remuneração baseada em valor no Brasil em curso:
- Tudo que dizem ser RBV em “eventos pirotécnicos” não passa de aplicar um nível de serviço para penalização do pagamento … SLA que muitas vezes até já existia, e sempre foi operacionalizado, dentro do próprio Fee for Service;
- O “vestido” é o mesmo, e alguém “tenta colocar uma etiqueta” diferente por algum interesse que não agrega valor algum à assistência, visando redução de custos ! … tudo, tudo, tudo aplicado no caso e não na série histórica: um “horror” !
- E detalhar durante algumas horas como estudos acadêmicos sobre o tema não têm a menor chance de aderirem ao mundo real … chamando a atenção para os vieses que os tornam completamente inconsistentes quando aferidos com os princípios básicos de metodologia científica ! … parâmetros de análise subjetiva, análise de desfecho que pode ter sido alcançado por fatores concorrentes não isolados na amostra … ofendendo “o nível de paciência” que a gente possa ter.
E comentando diversos casos reais de como muitos … talvez a maioria … dos hospitais estão loteados, com áreas de negócios completamente geridas por parceiros, alguns deles operadoras de planos de saúde;
- Fechando assim o cenário que define a necessidade de conhecer os limites de negociação de cada hospital;
- Não adianta querer discutir pacotes, modelos de remuneração alternativos … sem conhecer o poder de decisão do interlocutor, caso a caso !
- Perde-se tempo … no caso da operadora, se conseguir “colocar a assinatura no aditivo a força”, vem a seletividade e elegibilidade do hospital, ou seja, “sai de uma guerra”, onde conhece o inimigo e sabe onde ele está, e “entra em uma guerrilha”, onde não sabe “de onde vem o tiro, nem quem deu”.
Mas também tive a chance de discutir que existe oportunidade para diversos modelos de remuneração alternativos:
- No caso de RBV, é restrito apenas às operadoras que realmente tem como vocação a qualidade assistencial para seus beneficiários … longe de serem todas … e aos hospitais que conseguem manter toda a operação sob sua gestão … muito longe de serem todos ! … uma pequena fatia do mercado, muito restrita às instituições que se diferenciam pela qualidade assistencial, independente do modelo de remuneração;
- Da forma como foi “vendida” no Brasil a RBV, acabou gerando “um apagão” na inovação de modelos alternativos de precificação nos últimos anos;
- Modelos de compartilhamento de risco avançaram, e continuam avançando onde são viáveis … mas onde não são viáveis, existem formas diferentes de precificar que só dependem da operadora e do hospital “arriscarem” fazer alguma coisa “fora da caixinha”.
Fato:
- Quando os dois lados da mesa utilizam TUSS e TISS apenas para satisfazer a obrigação com a ANS e partem para uma precificação quebrando os paradigmas das tabelas de preços tradicionais que estão no padrão burocrático dela … “dá jogo” … e os dois lados só têm a ganhar !! … ou seja, o principal interessado (o paciente, o beneficiário do plano individual, a empresa contratante do plano de saúde dos funcionários) ganha … e ganha muito !
- Para isso, basta não confundir forma de apresentação de contas com modelos de remuneração … e não tentar utilizar o modelo de precificação apenas como instrumento de controle orçamentário – como algo que está no “cinto de utilidades” para reduzir o lucro do arqui-inimigo;
- Quando saímos do modelo tradicional de precificação e queremos evoluir, a “palavra-chave” sempre foi e sempre será: parceria !


Enio Jorge Salu tem especializações em Administração Hospitalar, Epidemiologia Hospitalar e Economia e Custos em Saúde pela FGV – Fundação Getúlio Vargas. É professor em Turmas de Pós-graduação na Faculdade Albert Einstein, Fundação Getúlio Vargas, FIA/USP, FUNDACE-FUNPEC/USP, Centro Universitário São Camilo, SENAC, CEEN/PUC-GO e Impacta. Coordenador Adjunto do Curso de Pós-graduação em Administração Hospitalar da Fundação Unime. Também é CEO da Escepti Consultoria e Treinamento e já foi gerente de mais de 200 projetos em operadoras de planos de saúde, hospitais, clínicas, centros de diagnósticos, secretarias de saúde e empresas fornecedoras de produtos e serviços para a área da saúde e outros segmentos de mercado.