(*) todos os gráficos e ilustrações são partes integrantes do Estudo Geografia Econômica da Saúde no Brasil e do material didático dos cursos da Jornada da Gestão em Saúde e da Escepti
No planejamento estratégico em empresas que atuam no segmento da saúde sempre temos que considerar 3 visões, que definem tendências, e naturalmente, pressões sobre a sustentabilidade:
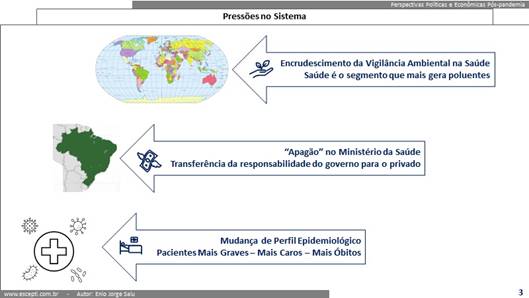
- A mundial, ou seja, o que está na agenda do mundo … por exemplo, o meio ambiente atualmente “cantado em verso e prosa nos 4 cantos do mundo” … mais do que nunca !
- A nacional … e a crise social e política no Brasil, que gerou um “apagão” desnecessário no Ministério da Saúde, politizando a saúde justamente no período histórico em que era proibitivo que acontecesse, pressiona os sistemas de financiamento público e privados (regulado e não regulado);
- E a do próprio segmento da saúde … onde a mudança no perfil epidemiológico da população que a pandemia trouxe, consequência tanto em função dos adiamentos de tratamentos eletivos … como em função de efeitos colaterais dos pacientes infectados pelo vírus … como pelos efeitos psicológicos causados pelas mudanças sociais, econômicas e culturais que atingem a população mundial.
Infelizmente para uns … felizmente para outros … a consequência das pressões sempre se relaciona com aspectos econômicos … tudo gira em torno do dinheiro:
- E “o dinheiro” não espera alinhamentos ideológicos … políticos … as “cadeias de valores” reagem imediatamente a qualquer coisa que aconteça;
- O planejamento estratégico nas empresas que atuam no segmento da saúde observa as pressões sempre em função do que deve ser ajustado na sua cadeia de valores … e o que deve ser feito para aproveitar as oportunidades e/ou reduzir os risco;
- E as ações invariavelmente obrigam a analisar os impactos nos modelos de remuneração, ou seja, na forma como as “coisas’ consomem e/ou geram dinheiro.
O fascinante no segmento da saúde são 2 premissas absolutamente universais, seja na área pública, seja na área privada:
- Não é uma cadeia de valores em que estão “todos no mesmo barco” … no sentido de que se existe ganho “todo mundo” ganha … se existe perda “todo mundo” perde;
- Na saúde entre várias formas de classificar as empresas que atuam no segmento, existem dois grupos de tipos onde o resultado é antagônico;
- Um grupo é formado pelos financiadores e fontes pagadoras: o SUS enquanto órgão gestor orçamentário, operadoras de planos de saúde e empresas contratantes de planos de saúde para seus funcionários;
- Outro é formado pelos serviços de saúde: hospitais, clinicas, centros de diagnósticos, consultórios, médicos;
- Algo que é favorável para um é desfavorável para outro … é diferente, por exemplo, da indústria automobilística onde quando o mercado está “aquecido” ganham a montadora, a concessionária, a indústria de autopeças … se existe ganho, ganha todo mundo!
Olhando desta forma um terceiro grupo … formado por fornecedores de insumos, agências reguladoras, administradoras de benefícios … é um caso à parte porque dependendo do cenário “jogam” de um lado ou de outro dependendo do produto, interesse econômico, motivação política …
Mas para todas elas, independente do grupo, a “concorrência” é absolutamente regional:
- Por mais que uma empresa tenha âmbito nacional, ela não consegue agir da mesma forma em todas as regiões que atua;
- Na saúde os aspectos regionais se sobrepõem ao “gigantismo” das grandes instituições … são grandes, sejam operadoras, sejam os serviços de saúde, seja o SUS … mas não são grandes “proporcionalmente igual” em qualquer região !
Estes, o lado e o tamanho, são dois dos fatores que fazem com que tenhamos modelos de remuneração diferentes, dependendo da visão de quem está sendo colocado em estudo, e em qual contexto geográfico está sendo considerado … é desafiadora e “absolutamente fantástica” a gestão da saúde privada e pública … muito por conta disso !!
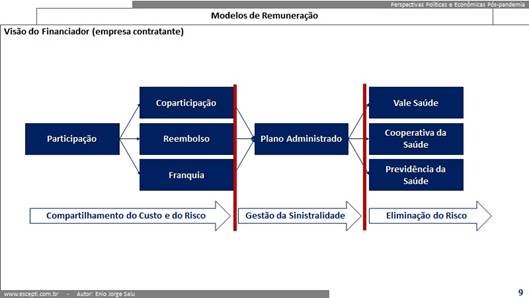
Na saúde suplementar regulada pela ANS, temos a visão do ator mais importante, que é a empresa contratante do plano de saúde para seus funcionários:
- Quase 80 % dos beneficiários de planos de saúde no Brasil são de planos coletivos … então as empresas contratantes são as maiores financiadoras do sistema privado que está sob “a batuta” da ANS;
- Embora seja o menor dos 3 sistemas de financiamento da saúde que existem no Brasil, abrangendo apenas algo em torno de 50 milhões de consumidores, a chamada “Saúde Suplementar” é a que “mais dá ruído”, porque o governo, que não cumpre sua obrigação constitucional de prover saúde à população, nunca é penalizado … mas as operadoras são ! … seria cômico se não fosse trágico … mas assim é !!
- E as penalizações, de uma forma ou de outra, acabam caindo no bolso de quem compra o produto … e quem mais compra são as empresas contratantes, que não têm nada a ver com as deficiências do SUS !!!
Os modelos de remuneração, sob o ponto de vista destas empresas têm naturalmente evoluído:
- Como o custo do benefício plano de saúde vai crescendo geometricamente ao longo do tempo, as empresas vão buscando alternativas para manterem sua sustentabilidade;
- Em qualquer segmento de mercado a tendência é sempre aumentar a concorrência … então fica cada vez mais difícil para a empresa repassar o aumento do custo com o benefício dos seus funcionários para o preço dos produtos que vende;
- Naturalmente vai “incorporando” práticas para balancear até o limite do custo que pode arcar reduzindo sua margem de lucro.
Na visão delas as palavras que exemplificam modelos de remuneração são participação, coparticipação, franquia, reembolso, plano administrado, vale saúde, cooperativa da saúde e previdência da saúde … cada um deles com seu modelo histórico mais dominante !
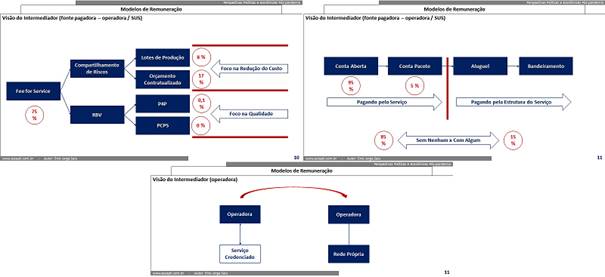
Parte das fontes pagadoras só se preocupam com os custos (a sinistralidade) quando a concorrência regional obriga a vender planos de saúde mais baratos, porque estes custos serão sempre repassados para o contratante (o beneficiário de plano individual ou a empresa contratante):
- Parte delas não tem concorrência, mas é muito difícil … em alguns casos é impossível … esses custos poderem ser repassados para o preço desta forma … autogestões, por exemplo;
- Isso cria alternativas de remuneração dos mais diversos tipos nas operadoras … completamente diferentes caso a caso;
- Algumas investem na essência do modelo, compartilhando riscos ou tentando inserir elementos de qualidade;
- Algumas investem no custo do modelo, ajustando o formato das contas, e na contratualização com os serviços de saúde;
- Algumas investem na substituição do credenciado pelo serviço próprio;
- E, é claro, algumas fazem “um pouco de tudo” o que conseguem em cada uma destas criando “visões de modelos personalíssimos” … não replicados em qualquer outro cenário !
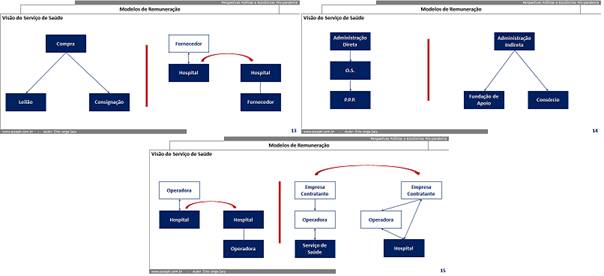
Em contrapartida os serviços de saúde “exercitam” sua gama de alternativas:
- Em relação aos fornecedores de insumos, desde a forma de contratação até a dinâmica de logística dos insumos;
- Em relação às fontes pagadoras, chegando até a origem da cadeia de valores, principalmente desviando da regulação da ANS quando isso está inviabilizando negócios;
- E até em relação ao seu próprio modelo de gestão, terceirizando parcialmente o que não se relaciona com a sua atividade final … até chegando ao ponto da terceirização total da sua própria gestão.
Também nos serviços de saúde as alternativas se mesclam em maior ou menor escala caso a caso:
- A ponto da métrica ser afirmar que: “o modelo padrão de remuneração em serviços de saúde é não ter padrão” !
- A habilidade do serviço de saúde em manter sua sustentabilidade através dos modelos de remuneração nada mais é do que “Saber Dançar Conforme a Música” !!
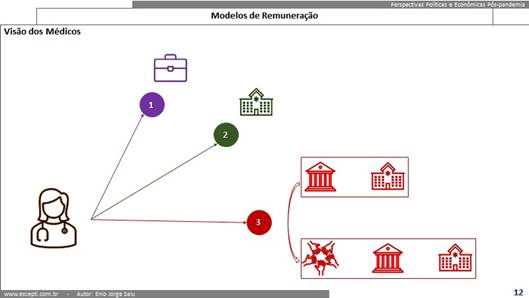
E é claro que “toda esta tinta acaba respingando” muito no principal ator dos sistemas de saúde público e privados … o médico !
Quem está na área de gestão de saúde há tanto tempo como eu observou como a relação dos médicos com as instituições (SUS, Operadoras, Serviços de Saúde …) foi evoluindo:
- Autônomo, funcionário do SUS, funcionário do hospital, funcionário da operadora, cooperado em cooperativa médica, cooperado em cooperativa profissional, sócio de empresa prestadora de serviços …
- O centro de todos os modelos de remuneração é a definição da conduta por parte do médico … o que vai ser feito no paciente, por quem, utilizando o que, qual a consequência … seu “olhar clínico” define “”cirurgicamente” tudo que se desenvolve na saúde pública e privada;
- Se posso contribuir com algo baseado na experiência é “afirmando categoricamente” que tudo que já foi feito e teve como objetivo … ou maior reflexo … coibir a melhor conduta, economizar onde não se deve, restringir as condições para a prática médica, remunerar mal o médico … ou deu errado, ou está dando errado, ou espere que vai dar errado;
- Basta um olhar histórico sem viés para as tentativas de instituições de aumentar seus lucros a partir do “aviltamento” da remuneração dos médicos, para constatar uma coleção gigante de casos de fracasso.
Tudo na maior parte do que chamamos de saúde pública e privada no mundo gira em torno da atividade do médico prestar assistência aos pacientes com o apoio técnico de outros profissionais multidisciplinares … enfermagem, fisioterapia, nutrição, farmácia, psicologia …
- Não há como ter sucesso em algum modelo de remuneração que vá na contramão de dar aos profissionais assistenciais condições adequadas para a prestação da assistência e uma remuneração digna da capacitação e da responsabilidade que eles têm;
- Não é mesmo fascinante saber que ainda existem classes profissionais que conseguem não se submeter totalmente às instituições que atuam de forma “predatória” em um segmento de mercado ?
- Em um país como este onde tudo que gera riqueza é dominado por “minorias das minorias” e investidores estrangeiros ?
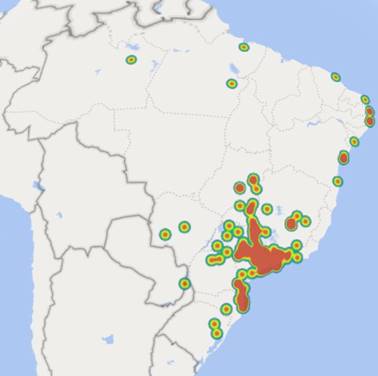
Minha atividade profissional na área da saúde permitiu que pudesse conhecer as cidades “pintadas” no mapa … no Brasil:
- São 146 … um grande orgulho … que compôs o meu maior “capital profissional”;
- Em cada uma delas as combinações dos modelos de remuneração das visões dos atores (fonte pagadora, serviço de saúde, fornecedores …) me ensinaram que existem milhares de cenários diferentes variando “da água para o vinho”;
- E graças a Deus continuam me ensinando … porque continuo recebendo convites para atuar em cidades que ainda não havia tido a oportunidade de atuar … um privilégio para poucos ! … somente “sentindo o cheiro da cidade” é possível discernir sobre o que é viável ou não nela !
- Se pude aprender alguma coisa na gestão da saúde privada e pública é que não existe um modelo a ser seguido “em qualquer situação”;
- Cada situação define o modelo que se aplica no caso … que viabiliza a saúde no caso;
- Os modelos de remuneração existentes naquela situação não se desenvolveram por acaso … por isso é improvável replicar um modelo aplicado em outra situação com sucesso sem nenhuma adaptação … sem nenhuma “personalização” !!
- E esta “conjunção de fatores” que define os modelos de remuneração específicos é que permitem o acesso da população à saúde … seja na pública, seja na privada … seja para o pobre, seja para o rico.
O importante para nós gestores é estudar os modelos sem “vestir uma camisa” … sem “torcer por um deles” … e sem “influências bairristas”:
- Entender, sem viés, o que cada um significa;
- Somente assim é possível avaliar qual o nível de aderência que eles têm nas situações específicas.
Começa por não confundir conceitos:
- Forma de apresentação de conta é diferente de modelo de remuneração … “contratualização” é diferente de parceria;
- Conta aberta não é fee for service … conta pacote não é pacote para melhoria de cuidados … vale saúde não é plano de saúde … “valor em saúde” não é aplicação de penalidade em medição …
- Conceitos aplicados inadequadamente são apenas “fumaça” … “espuma” … não prevalecem na prática;
- Se “escutamos” sobre algo sem entender direito realmente o que é, para que serve, que tipo de resultado se espera, em que situação adere ou não adere … e inadvertidamente aplicamos na prática … o fracasso no projeto é inevitável !
As “3 pressões” citadas “lá em cima” obrigam as empresas que atuam no segmento a visitarem seus modelos de remuneração com maior frequência do que faziam antes:
- O ambiental, o apagão no MS, a mudança do perfil epidemiológico … não geram pressões estáticas … que ficam inalteradas durante um ano esperando “a virada da folhinha” para se modificarem;
- Isso é coisa do passado … não podemos mais “nos dar ao luxo” de esperar um ano para rever planejamento … o mundo não é mais como era … em um ano acontece “muita mudança” estrutural.
É só exemplificar com a própria área da saúde:
- Há um ano atrás, nesta época do ano, nem sabíamos se a segunda onda da COVID seria grande … e foi muito, mas muito, mas muito grande;
- Há um ano atrás não tínhamos vacina, e nem desconfiávamos que teríamos que aplicar doses de reforço …
- Há um ano atrás jamais passou pela nossa cabeça que após uma campanha de vacinação poderíamos ter uma terceira onda como estamos tendo agora … tão impactante tanto para a saúde pública como a privada, apesar de, graças a Deus, a população vacinada está morrendo menos … bem menos … muito menos !
Não se deve aguardar um ano para repensar os modelos de remuneração que afetam nosso cenário, e nem ficar esperando que existe, ou vai surgir, um “modelo tabajara” que vai englobar tudo e resolver todos os nossos problemas … temos que pegar o que existe de bom em cada um deles e “moldar” o melhor para o nosso caso … pode até parecer complicado, mas sem qualquer dúvida: é a coisa mais fascinante que existe na gestão da saúde!
Outros artigos do mesmo autor:
-
“Efeitos do apagão do ministério da saúde no SUS”, por Enio Salu
-
“Compartilhar práticas é estratégico para fontes pagadoras e serviços de saúde”, por Enio Salu

Enio Jorge Salu tem especializações em Administração Hospitalar, Epidemiologia Hospitalar e Economia e Custos em Saúde pela FGV – Fundação Getúlio Vargas. É professor em Turmas de Pós-graduação na Faculdade Albert Einstein, Fundação Getúlio Vargas, FIA/USP, FUNDACE-FUNPEC/USP, Centro Universitário São Camilo, SENAC, CEEN/PUC-GO e Impacta. Coordenador Adjunto do Curso de Pós-graduação em Administração Hospitalar da Fundação Unime. Também é CEO da Escepti Consultoria e Treinamento e já foi gerente de mais de 200 projetos em operadoras de planos de saúde, hospitais, clínicas, centros de diagnósticos, secretarias de saúde e empresas fornecedoras de produtos e serviços para a área da saúde e outros segmentos de mercado.

















