Referências: Geografia Econômica da Saúde no Brasil e Jornada da Gestão em Saúde no Brasil
(*) todos os gráficos e ilustrações são partes integrantes do Estudo Geografia Econômica da Saúde no Brasil e do material didático dos cursos da Jornada da Gestão em Saúde e da Escepti
Infelizmente coleciono alguns projetos de aumento da receita em hospitais que não deram certo:
- O hospital perdeu tempo … perdi meu tempo … e o que era para acontecer não aconteceu;
- O que deixa mais chateado é saber que todos eles tinham potencial para dar certo, mas “faltou resiliência” para fazer o que deveria ter sido feito … tudo para dar certo, e não deu … paciência ! … “faz parte” !!
Mas a maioria, graças a Deus, “deslanchou”:
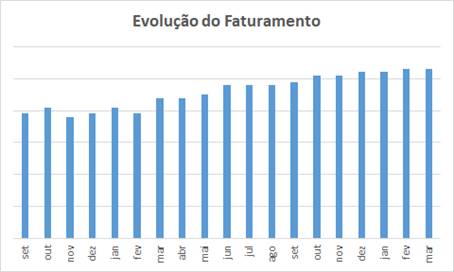
- O gráfico, me enche de satisfação, e tabula o último projeto entregue … missão cumprida !
- Em 19 meses o aumento da receita foi significativo, porque a experiência anterior do hospital na formação e fatyramento das contas era “bem ruinzinha”;
- Dá mais satisfação porque não é uma evolução dos valores absolutos em Reais ($) … a produção da saúde suplementar (as contas) foi valorizada pelos preços vigentes no primeiro mês do projeto … senão a inflação “confundiria” o magnífico resultado obtido;
- Este gráfico com os valores de fechamento das contas apresenta uma curva muito mais inclinada … não seria justo utilizar desta forma … o lado da minha descendência de Libaneses misturada com outras etnias – aquele restinho de DNA de Fenícios mestres negociantes – até “dá uma coceira” em apresentar o gráfico de valores absolutos … mas este já é tão “espetaculoso” para quem lida com isso profissionalmente que nem vale a pena “marketizar” !
E olha que neste projeto nem esteve em pauta o ajuste da contratualização com os convênios em relação aos preços … o foco foi somente processos internos … fazer o que deve ser feito, dentro das regras pactuadas … e exigir que as fontes pagadoras tivessem a mesma postura … nada mais que isso !!
E neste projeto que “não micou” foi planejado fazer praticamente “a mesmíssima coisa” que foi sugerida nos poucos projetos que fracassaram … a diferença entre eles foi basicamente “a fome da instituição em fazer acontecer”, e a forma como os objetivos e ações foi “permeada” entre os envolvidos … é sempre o que faz a diferença !!!
Em junho e julho vamos ter cursos de um dos eixos temáticos da Jornada da Gestão em Saúde que mais são procurados por gestores que atuam em operadoras, hospitais e fornecedores de insumos das áreas privada e pública da saúde:
- GNAS02 – Práticas Comerciais da Área da Saúde Pública e Privada no Brasil;
- GNAS17 – Melhores Práticas da Gestão do Faturamento em Hospitais, Clínicas e Centros de Diagnósticos na Saúde Suplementar e no SUS;
- GNAS12 – Como Avaliar Preços de Pacotes em Hospitais, Clínicas e Centros de Diagnósticos;
- GNAS13 – Como Definir e Precificar Pacotes em Operadoras de Planos de Saúde;
- Informações na página jgs.net.br.
Coisas que discutimos nos quatro, neste caso especialmente o segundo deles, são a base para esta mudança de perfil do faturamento em hospitais que ainda ficam contabilizando tempo de formação das contas que inicia após a alta do paciente:
- Hospitais, na regra, faturam mal … não por falta de sistema, de faturistas, de auditores … mas por falta de método de gestão do faturamento;
- Misturam responsabilidades do faturamento com as dos profissionais assistenciais, integram processos que têm na origem defeitos “espalhando os defeitos” por todos eles, tentam facilitar a vida do faturista complicando a vida dos demais … erros que sempre cometeram porque viram assim em outros hospitais e julgam estarem fazendo o melhor;
- Faturar é uma coisa … faturistas e auditores são bons nisso … são poucos os que conheci que carregavam uma carga de “deficiência capacitiva” elevada;
- Gestão do faturamento … gestão da auditoria … são outras coisas … boa parte dos profissionais envolvidos na formação, faturamento e auditoria das contas ou não foram capacitados, ou “são emburrecidos pelo sistema” acreditando que processo e a TI “fazem tudo sozinhos”, ou estão inseridos em cenários institucionais degradados “pelo tempo” … ou pela característica da mantenedora !
Bons gestores de faturamento e auditoria, infelizmente, ainda são poucos em relação à grande necessidade do mercado da saúde privada e pública, onde regras comerciais (contratuais) vão sendo alteradas constantemente e a maioria dos envolvidos não se prepara … não “se equipa” no sentido de equipe … para lidar com elas, teimando em um processo que era adequado para regras do século 20, na realidade do século 21:
- Infelizmente … porque se o serviço de saúde não fatura adequadamente, e “um dinheiro” que poderia ser aplicado para aumentar o acesso da população ao SUS e/ou do beneficiário de plano de saúde aos seus direitos … acaba “ficando debaixo do tapete”;
- Conheço menos … mas muito menos … “bons gestores de faturamento e de auditoria” do que “bons faturistas e auditores” … uma pena !
Se pudermos resumir a maximização do faturamento na alta complexidade a expressão certamente é “raspar o tacho”:
- Quem é jovem não entende bem o significado da expressão … pessoas da minha idade ficavam esperando a vó … a mãe, a tia … preparar uma comida (doce preferencialmente) e aquele restinho que ficava no tacho a gente “metia o dedo” e lambia … pode acreditar: aquilo era mais gostoso do que o que era servido depois … nem pensar em deixar aquele resto ir “pro lixo” ! … já raspou o tacho de um brigadeiro caseiro ? … já raspou o que sobra na latinha de leite condensado ? não ! … sinto dizer: voce ainda não viveu !!
- Hoje a vó, a mãe, a tia “trabalham fora como todo mundo” e são raros os casos em que tenham tempo para fazer comida “pros outros” … a comida chega pronta em casa … invariavelmente “na correria do dia a dia” não tem ninguém nem mesmo raspando os tachos nos restaurantes e docerias que servem e entregam delivery … “um montão de restinhos – pedacinhos do paraíso” – acabam indo pro lixo.
Gestão do faturamento na alta complexidade tem alguma coisa a ver com isso:
- Transformar a produção integralmente em receita financeira – raspar o tacho !
- Achar que um sistema informatizado vai entregar o faturamento pronto e perfeito sem a necessidade de gestão é deixar a raspa do tacho que ninguém vê lá no restaurante / doceria !!
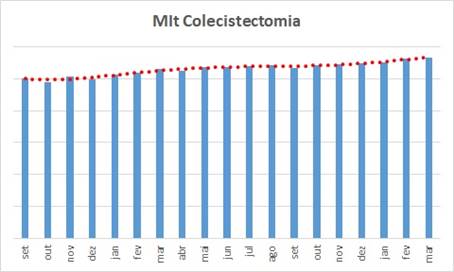
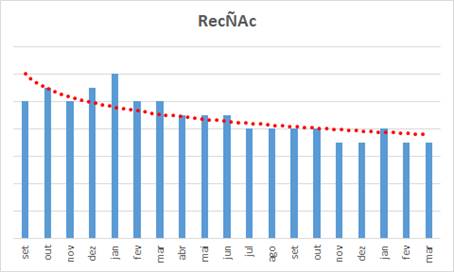
Este gráfico ilustra bem o resultado do trabalho de gestão que aconteceu no mesmo hospital:
- Ele mede a quantidade média de itens lançados em contas da saúde suplementar associados ao procedimento principal Colecistectomia;
- Não o valor … a quantidade de itens lançados;
- É possível ver que esta média varia mensalmente … mas é possível verificar que após o início dos trabalhos a curva continuou oscilando, mas foi “ganhando um outro patamar” … mesmo com a evolução de contas pacotes que reduzem esta relação, porque pacotes representam uma quantidade insignificante de contas ainda – coisa que ocorre na maioria absoluta dos serviços de saúde em todo o Brasil, diga-se de passagem !
- Checklists, POPs, consistências cruzadas, testes de razoabilidade, compatibilidades … e outras das práticas mais comuns de padronização e maximização da formação das contas naturalmente vai elevando gradual e naturalmente o patamar … é questão de “pragmatismo e resiliência” !
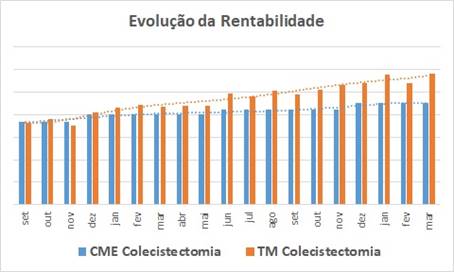
A consequência, para este procedimento, é demonstrada por este gráfico fantástico:
- As barras azuis ilustram a evolução do Custo Mínimo Estimado da Colecistectomia;
- As laranjas a evolução do ticket médio das contas (pacotes e abertas) … lembrando: “a valor passado”;
- É fácil perceber que no início da série a rentabilidade é baixa (as barras estão quase na mesma altura) … e olha que estamos falando do CME, que é um custo calculado “para baixo” … sinalizando que, como são médias, existiam casos em que o hospital “pagava para realizar o procedimento” ao invés de obter lucro;
- Mas ao longo do tempo a rentabilidade foi aumentando gradativamente;
- Se o projeto não tem nenhuma diretiva de mudança assistencial … o procedimento continuou sendo feito no mesmo hospital, pelas mesmas equipes, com os mesmos equipamentos … e o TM cresceu ! … fica mais do que evidente que a produção não estava sendo transformada em receita … havia perda no processo de formação das contas, que não estava sendo nem percebida, nem gerenciada pelo faturamento.
Reforçando … a valorização do TM aqui também não carrega inflação … os itens das contas estão valorizados pelo preço no “momento zero” !
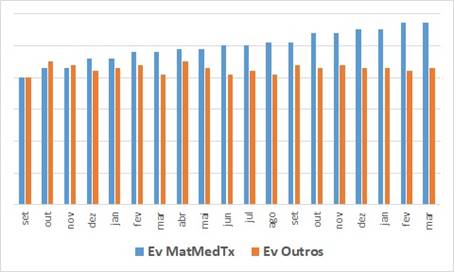
Este gráfico demonstra a evolução do lançamento de itens nas contas da saúde suplementar no hospital:
- De todos os procedimentos realizados neste hospital … não só do procedimento do gráfico anterior;
- Os trabalhos de gestão do faturamento e da auditoria invariavelmente acabam elevando o volume de itens dos grupos de receita taxas multidisciplinares, materiais e medicamentos … são os itens onde os processos internos costumam ter mais falhas … as barras azuis !
- Percebemos claramente que os outros itens ficam oscilando no mesmo patamar … as barras laranjas … onde a maioria dos itens é pré autorizada para faturar … se constatar que existe erro de lançamento neles é algo gravíssimo em relação à capacitação da equipe … “não pode” !!
O que deixa a gente mais motivado em aplicar as melhores práticas é poder comprovar através de números que quando fazemos “a coisa certa”, sem querer enganar ou levar vantagem, os conflitos são mitigados:
- Demonstramos isso no gráfico – o volume de recursos de glosas não acatados reduziu;
- Nenhuma fonte pagadora … em uma relação de parceria … sem querer utilizar glosa como instrumento de inadimplência … nenhuma operadora “séria” vai glosar algo que não deve, ou recusar recurso adequadamente formalizado e consistente;
- Porque se fizer só vai aumentar seu custo operacional … ou sentir o reflexo da pior forma (seletividade e elegibilidade) … “abre mão de uma guerra”, onde se sabe onde estão as forças opostas, “para ingressar em uma guerrilha”, onde as forças opostas estão escondidas.
Se o processo de formação da conta é íntegro … se a conta é apresentada com base em evidências e técnicas … todos ganham:
- O faturamento hospitalar aumenta porque o hospital não faturava o que deveria, e não porque o hospital passa a querer faturar o que não deve … são coisas muito diferentes;
- E as operadoras que agem de forma idônea percebem que estão lidando com profissionais e não com “franco atiradores” … nada de “se passar passou” … ou de “já que ela isso nós aquilo” … ou coisas do tipo !
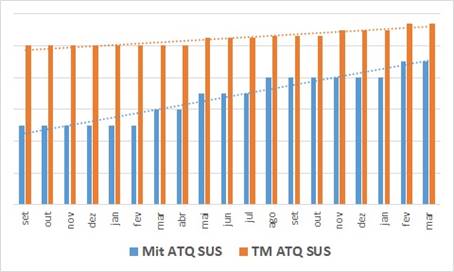
Percebemos neste outro gráfico (tão igualmente fantástico) a lisura do que são melhores práticas:
- Ele se refere a outro procedimento (ATQ), mas em contas do SUS … fantástico porque neste caso são contas do SUS !
- Este hospital atua nos 3 sistemas de financiamento que discutimos no primeiro curso de junho: SUS, Saúde Suplementar Regulada e Saúde Suplementar Não Regulada;
- As barras azuis representam a evolução da média de itens lançados nas contas por procedimento … a evolução da média é significativa … a linha de tendência está “bem empinada” … muito significativa;
- As barras laranjas representam o ticket médio das contas … e evolução não é significativa … a linha de tendência é inclinada para cima, mas não é empinada !
Porque no SUS os itens secundários que podem ser associados aos procedimentos principais têm valores (quanto têm) bem menos significativos … então incrementamos o volume de lançamentos, até com lançamentos de valores zerados que algumas pessoas pensam erroneamente que não servem para nada … mas o TM se eleva em proporção muito menor. Quando não se lançam estes itens de valor zerado e/ou baixo valor, o hospital perde argumento na recontratualização e/ou pode perder repasse referente aos incrementos … um erro clássico muito comum !!
Mas é bom ressaltar que, mesmo no caso do SUS onde a tabela de preços oferece menos oportunidades, as melhores práticas de gestão de faturamento e de auditoria de contas dão resultado … aumentar em ~15 % o TM deste procedimento no SUS é algo para “encher o peito de orgulho” !!!
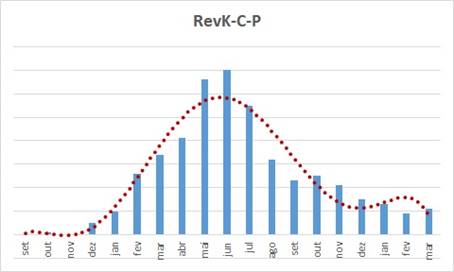
Talvez o “mais legal” destes projetos é quebrar o paradigma de que faturar contas hospitalares é complicado … o processo é complexo, mas não complicado … complicado e complexo são coisas bem diferentes … o primeiro significa na essência difícil de aprender, o segundo significa na essência diversidade de elementos de análise … muito diferentes não é verdade ? … o primeiro supõe dificuldade de realizar … o segundo supõe ter discernimento para realizar !!!
O gráfico demonstra que quando o método é aplicado a “descomplicação” desaparece:
- É a evolução das revisões e/ou criações de kits de faturamento, checklists e POPs associados aos processos de formação das contas … o que padroniza e maximiza o faturamento;
- Quando o projeto iniciou o que existia estava desatualizado … e não havia motivação para evoluir – incrementar o que existia … muito de um trabalho feito no passado que foi perdido ao longo do tempo;
- O “empurrãozinho” que o projeto deu criou um ambiente de revisão sem precedentes, que ajustou o 20 % do 80/20 (se é que me entende) até chegar a um patamar de rotina de revisão que vai se perpetuar;
- A revisão passou a fazer parte da rotina, e não ser uma obrigação para quando vier o “auditor da qualidade” … se é que me entende também !
E assim são as coisas: onde o pragmatismo e a resiliência “emplacam”, prevalecendo sobre a “zona de conforto do status quo” aplicar melhores práticas dá nisso: contra números não existem narrativas que se sustentem !!!
Confira mais artigos de Enio Salu:
-
“Entendendo porque a regulação da ANS na média é ruim para todas as operadoras”, por Enio Salu
-
“Sua majestade a tabela SIGTAP do SUS”, por Enio Salu
-
“Establishment dos Escriturários em Unidades de Internação Hospitalares”, por Enio Salu

Enio Jorge Salu tem especializações em Administração Hospitalar, Epidemiologia Hospitalar e Economia e Custos em Saúde pela FGV – Fundação Getúlio Vargas. É professor em Turmas de Pós-graduação na Faculdade Albert Einstein, Fundação Getúlio Vargas, FIA/USP, FUNDACE-FUNPEC/USP, Centro Universitário São Camilo, SENAC, CEEN/PUC-GO e Impacta. Coordenador Adjunto do Curso de Pós-graduação em Administração Hospitalar da Fundação Unime. Também é CEO da Escepti Consultoria e Treinamento e já foi gerente de mais de 200 projetos em operadoras de planos de saúde, hospitais, clínicas, centros de diagnósticos, secretarias de saúde e empresas fornecedoras de produtos e serviços para a área da saúde e outros segmentos de mercado.
















